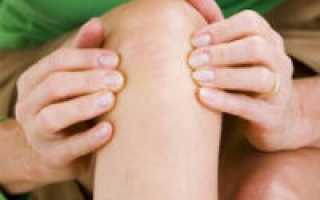
Болезнь, или синдром, Рейтера представляет собой сочетанное поражение мочевыделительной системы, органа зрения и опорно-двигательного аппарата. Заболевание носит аутоиммунный характер и возникает после перенесенной урогенитальной или кишечной инфекции. Патологический процесс чаще развивается у мужчин молодого возраста и связан с хроническим течением хламидиоза.
Причины
Болезнь Рейтера развивается при нарушении работы иммунной системы. В результате сбоев в иммунных механизмах реагирования на чужеродные антигены – возбудителей кишечной и урогенитальной инфекции – в организме вырабатываются антитела против собственных тканей. В первую очередь страдает соединительная ткань суставов, которая подвергается разрушению со стороны циркулирующих иммунных комплексов (ЦИК).
Пусковым механизмом заболевания является инфекционный процесс, возникающий в урогенитальном или пищеварительном тракте. В большинстве клинических случаев патология развивается на фоне хламидийной инфекции, вызванной внутриклеточной бактерией Chlamydia trachomatis. Синдром Рейтера вследствие хламидиоза чаще диагностируют у мужчин сексуально активного возраста – 20-40 лет. Женщины обычно становятся носителями хламидий, заболевание суставов у них развивается редко. В последние годы доказана роль в формировании болезни инфицирования уреаплазмой, которая так же, как и хламидия, имеет похожие антигенные маркеры с соединительной тканью суставов.
Основные клинические проявления синдрома Рейтера
Синдром Рейтера может возникать поле перенесенной кишечной инфекции, при этом заболеваемость одинаково часто встречается у мужчин, женщин и детей. Наибольшую роль в развитии патологии играет поражение пищеварительного тракта шигеллами, иерсиниями, сальмонеллами. Аутоиммунное воспаление суставов вследствие инфекционного процесса у 80% больных развивается при наследственной предрасположенности, которая обусловлена антигеном гистосовместимости – HLA-B27.
Клиническая картина
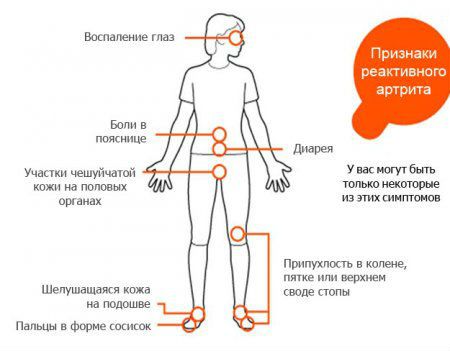
Возникновению болезни Рейтера обязательно предшествует урогенитальная или кишечная инфекция. Иногда поражение мочевыделительной или пищеварительной системы протекает малосимптомно, и связь с инфекционным процессом установить не удается. Однако в большинстве клинических случаев выявляют четкую последовательность всех симптомом заболевания – поражение кишечника или мочеполовых органов, воспаление глаз, крупных и мелких суставов.
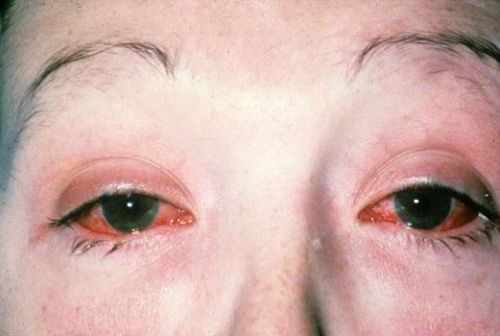
Поражение глаз сопровождается покраснением слизистой оболочки
Основной причиной аутоиммунного поражения опорно-двигательного аппарата является хламидиоз, вызванный внутриклеточной бактерией Chlamydia trachomatis. Заболевание передается посредством сексуальных сношений с больным половым партнером. Хламидия проникает в цилиндрический эпителий уретры (уретрит), предстательной железы (простатит), шейки матки (цервицит), вызывает воспалительный процесс. Через 10-14 дней после инфицирования у женщин появляются боли в нижних отделах живота, скудные слизисто-гнойные выделения, рези при мочеиспускании. Вследствие хронического течения хламидиоза нарушается менструальный цикл, появляются маточные кровотечения, возникает дискомфорт во время полового акта.
У мужчин хламидийная инфекция проявляется зудом и жжением в области полового члена, покраснением и отеком отверстия уретры, скудными слизистыми выделениями, болезненностью при мочеиспускании. В результате хронического течения венерической болезни в воспалительный процесс вовлекается предстательная железа и придатки яичек, что вызывает развитие простатита и эпидидимита. Вследствие хламидиоза болезнь Рейтера у мужчин развивается в 20 раз чаще, чем у женщин, которые обычно являются носителями инфекции и служат источников заражения половых партнеров.
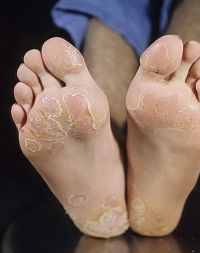
Кератодермия стоп сопровождается шелушением кожи
Кишечная инфекция проявляется симптомами со стороны желудочно-кишечного тракта. После приема недоброкачественной пищи или воды возникает тошнота, однократная или многократная рвота, понос, спазматические боли в области живота. Развивается интоксикация организма, которая сопровождается лихорадкой, ознобом и потливостью, головной болью, ломотой в костях и мышцах, снижением аппетита и потерей массы тела. Кишечная инфекция может иметь легкое течение, проявляться учащением стула и незначительной болью в животе.
Через 1-2 недели после возникновения урогенитальной или кишечной инфекции возникает поражение органа зрения. Наиболее часто выявляют конъюнктивит, реже ирит, иридоциклит, увеит, кератит. Клинические признаки поражения органа зрения включают:
- покраснение слизистой оболочки;
- слезотечение;
- светобоязнь;
- рези, чувство «песка» в глазах;
- снижение остроты зрения.
В некоторых случаях конъюнктивит может протекать в латентной форме с незначительными клиническими проявлениями и остаться недиагностированным.
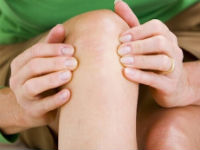
Главным симптомом болезни Рейтера является поражение опорно-двигательного аппарата. Характерно воспаление одного (моноартрит) или нескольких (олигоартрит) суставов, которое носит асептический характер.
Это означает, что воспалительный процесс развивается без участия болезнетворной микрофлоры, а возникает вследствие разрушающего воздействия ЦИК. Особенности поражения опорно-двигательного аппарата при синдроме Рейтера:
- вовлечение в воспалительный процесс коленных, голеностопных суставов и сочленений стопы, реже суставов верхних конечностей;
- воспаление пояснично-подвздошных сочленений – сакроилеит;
- односторонний артрит – воспаление одного из парных суставов;
- постоянные болевые ощущения ноющего характера, усиливающиеся при движении и в ночное время суток;
- местные признаки воспаления – покраснение и отечность кожных покровов над сочленением, повышение местной температуры;
- образование воспалительного выпота в полости сустава – синовит;
- вовлечение в воспалительный процесс окружающих сустав мягких тканей – переартрит.
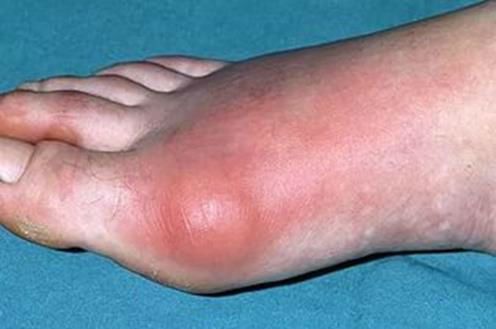
Воспаление сустава стопы – отек и покраснение тканей
Для постановки диагноза синдрома Рейтера обязательно выявление предшествующей инфекции кишечника или мочеполовой системы, на фоне которой развивается поражение опорно-двигательного аппарата. Кроме воспаления глаз, заболевание может протекать с вовлечением в патологический процесс кожи и слизистых оболочек. В ротовой полости обнаруживают язвенный стоматит и глоссит, изъязвления появляются на головке полового члена – баланит и баланопостит.
На стопах и ладонях формируется кератодермия, которая характеризуется участками ороговения кожи, шелушением и трещинами. Ногти становятся ломкими, крошатся, приобретают желтую окраску. При тяжелом течении болезни развивается поражение внутренних органов: сердца (миокардит), почек (гломерулонефрит), легких (плеврит, пневмония), нервной системы (менингоэнцефалит, полинейропатия).
Диагностика
Для диагностики синдрома Рейтера клиническое значение имеет установление хронологической связи поражения суставов с предшествующим инфекционным процессом в мочеполовой или пищеварительной системе. В пользу болезни указывает поражение глаз, ассиметричное воспаление суставов нижних конечностей, сакроилеит, выявление хламидиоза и молодой возраст пациентов. Для подтверждения диагноза и проведения лечения назначают дополнительные методы обследования.
- Общий анализ крови – повышение СОЭ, лейкоцитоз за счет нейтрофилов, сдвиг лейкоцитарной формулы влево.
- Биохимический анализ крови – высокие показатели сиаловых кислот, серомукоида, С-реактивного белка, отсутствие ревматоидного фактора.
- Серологический анализ крови – специфические антитела к инфекции, которая вызвала появление болезни.
- ПЦР крови – обнаружение генетического материала возбудителя инфекции (хламидии, иерсинии, сальмонеллы).
- Общий анализ мочи – увеличение количества лейкоцитов (лейкоцитурия) и эритроцитов (микрогематурия), появление белка (протеинурия), повышение показателей плотности.
- Исследование синовиальной жидкости – увеличение содержания белка, лейкоцитов, повышение вязкости и мутности, патогенная флора не определяется.
- Мазок из уретры, влагалища или шейки матки – выявление хламидии или уреаплазмы.
- Посев кала на обнаружение возбудителей кишечных инфекций – иерсиний, шигелл, сальмонелл.
- Генетический анализ на определение гена HLA-B27 подтверждает предрасположенность к ревматической патологии.
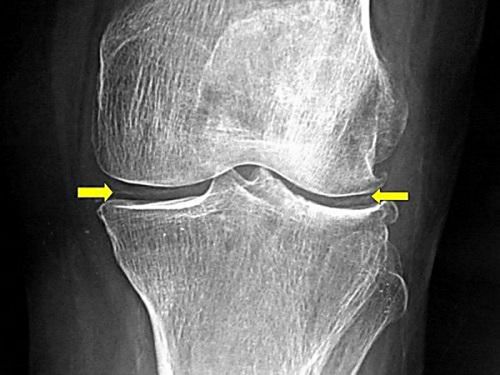
- Рентгенография суставов в прямой и боковой проекции, позвоночника в области пояснично-подвздошных сочленений – сужение суставной щели, явления остепороза (разрежения костной ткани), эрозивно-деструктивные изменения хряща.
- Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) – обнаружение патологических изменений в костях и окружающих мягких тканях (мышцах, связках, фасциях).
- Артроскопия – исследование полости сустава при помощи эндоскопической техники, позволяет осмотреть пораженные структуры сочленения и получить биопсию синовиальной оболочки.
Рентгенография сустава помогает выявить патологические изменения в костях
После диагностики назначают схему лечения, которая направлена на устранения инфекции и предотвращения аутоиммунного воспаления соединительной ткани.
Лечебная тактика
Лечение синдрома Рейтера направлено на инфекционное и аутоиммунное звено развития болезни. Продолжительность терапии составляет не менее 3-6 месяцев. Для устранения кишечной или уретральной инфекции применяют комбинированную антибиотикотерапию – 2-3 препарата различных фармакологических групп в максимальных суточных дозах на протяжении 3-6 недель. Устранение инфекции предупреждает хроническое течение суставного синдрома и повторные обострения болезни.
Группы антибиотиков для лечения синдрома Рейтера:
- тетрациклины (доксициклин);
- фторхинолоны (ципрофлоксацин, ломефлоксацин, офлоксацин);
- макролиды (кларитромицин, эритромицин, рокситромицин).
Для снижения воспалительного процесса в суставах и устранения болевого синдрома назначают нестероидные противовоспалительные препараты (НПВП). Предпочтение отдают селективным лекарственным средствам, которые избирательно угнетают фермент ЦОГ-2 и не повреждают слизистую оболочку желудка. К ним относятся целекоксиб, мовалис, рофекоксиб, нимесулид. При неэффективности селективных средств назначают неселективные препараты – ибупрофен, индометацин, диклофенак с параллельным приемом омеза или нольпазы для защиты слизистого слоя пищеварительного тракта. При значительном воспалении, интенсивном болевом синдроме и явлениях синовита лечение болезни проводят глюкокортикоидами: преднизалоном, кеналогом, дипроспаном.
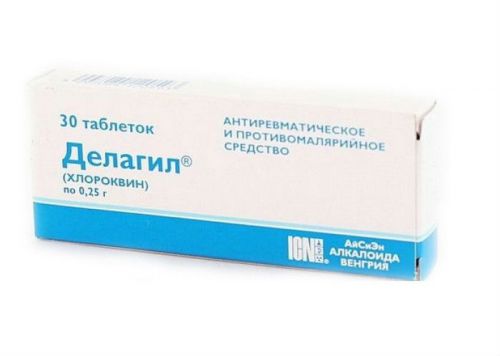
Делагил входит в базисную терапию аутоиммунных болезней
Аутоиммунное воспаление соединительной ткани опорно-двигательного аппарата и других систем организма предотвращают путем назначения базисных лекарственных средств, обладающих иммунодепрессивным (цитотоксическим) эффектом. Базисная терапия заболевания включает:
- Д-пеницилламин;
- делагил;
- сульфасалазин;
- метотрексат;
- азатиоприн;
- препараты золота.
Назначают лечение конъюнктивита путем аппликации антибиотиков в конъюнктивальный мешок, терапию кожных поражений мазями на основе глюкокортикоидов. Больные находятся под наблюдением ревматолога, инфекциониста, уролога, гинеколога, офтальмолога, дерматолога в зависимости от проявлений патологии. В период затихания острого процесса проводят физиопроцедуры (электрофорез с лидокаином, фонофорез с гидрокартизоном, магнитотерапию), массаж, лечебную физкультуру.
Болезнь Рейтера – аутоиммунное заболевание с преимущественным поражением опорно-двигательного аппарата. При своевременной диагностике и терапии в 80% случаев достигают полного выздоровления. Хроническая болезнь развивается в 20% случаев, что связано с особенностями иммунной системы. Синдром редко вызывает разрушение суставов и появление инвалидности, обычно имеет благоприятный исход и хорошо поддается терапии.
Частые вопросы
Как проявляется болезнь Рейтера?
Болезнь Рейтера проявляется в виде воспаления суставов, конъюнктивита и уретрита. У большинства пациентов наблюдается повышение температуры, усталость и общее недомогание.
Каковы основные причины возникновения болезни Рейтера?
Основной причиной возникновения болезни Рейтера считается реактивное воспаление, которое может быть вызвано инфекцией, такой как хламидиоз, или же после употребления пищи или воздействия на организм других факторов.
Каковы методы лечения болезни Рейтера?
Лечение болезни Рейтера включает применение противовоспалительных препаратов, физиотерапию, реабилитацию и в некоторых случаях применение иммуносупрессивной терапии. Также важно выявить и лечить основную причину возникновения заболевания.
Полезные советы
СОВЕТ №1
Обратитесь к врачу для получения точного диагноза и назначения соответствующего лечения. Болезнь Рейтера требует профессионального медицинского вмешательства.
СОВЕТ №2
При болезни Рейтера важно следить за своим образом жизни, включая здоровое питание, регулярные физические упражнения и умеренный отдых, чтобы поддерживать общее здоровье и укреплять иммунную систему.
СОВЕТ №3
Избегайте стрессовых ситуаций, поскольку стресс может усугубить симптомы болезни Рейтера. Регулярные методы релаксации, такие как йога или медитация, могут быть полезны для снижения стресса.