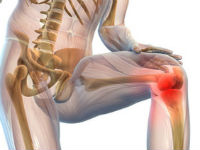
Реактивный полиартрит – это воспаление нескольких суставов, которое развивается вследствие перенесенной инфекции и аутоиммунной реакции организма. Патология относится к группе ревматических заболеваний. В международной классификации болезней (МКБ 10) она получила код М02 (реактивные артропатии). Классическое течение реактивного полиартрита характеризуется поражением урогенитального тракта, органа зрения и опорно-двигательного аппарата, что принято называть синдромом Рейтера.
Причины
Развитию болезни всегда предшествует инфекционное поражение урогенитального тракта, кишечника, органов дыхания. Наиболее часто патологический процесс развивается вследствие венерических заболеваний, вызванных хламидией. Такая форма болезни в большинстве случаев встречается у мужчин, ведущих активную сексуальную жизнь. Реактивная артропатия после инфекций дыхательных путей и кишечника возникает с одинаковой частотой у больных мужского и женского пола.
К пусковым механизмам появления заболевания относится:
- воспаление урогенитального тракта, вызванное хламидиями, уреаплазмой – простатит, уретрит, цервицит, салипингит;
- воспаление кишечника, вызванное сальмонеллами, шигеллами, иерсиниями, клебсиеллами – колиты, энтериты;
- воспаление дыхательных путей, вызванное хламидиями, гемолитическим стрептококком, вирусом герпеса и гриппа – гаймориты, ангины, бронхиты, фарингиты.
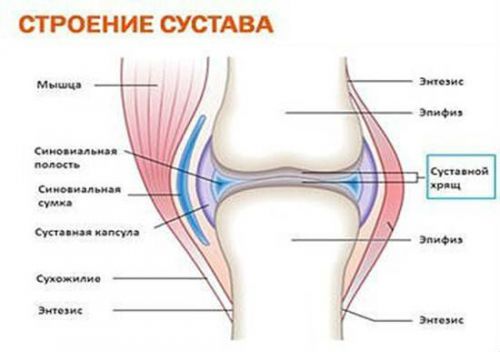
Схематическое строение суставов
На фоне течения инфекционного процесса возникают аутоиммунные реакции. Иммунитет вырабатывает антитела не только к болезнетворным агентам, но и к соединительной ткани опорно-двигательного аппарат и другим системам организма. Циркулирующие иммунные комплексы (ЦИК) атакуют собственные клетки, вызывая их разрушение.
В последнее десятилетие доказана генетическая предрасположенность к ревматическим болезням, в том числе к реактивному полиартриту. В 80% клинических случаев патологический процесс развивается у людей, имеющих антиген гистосовместимости HLA-B27. Он обуславливает патологический ответ иммунитета на проникновение определенных болезнетворных бактерий или вирусов, что вызывает аутоиммунную реакцию во многих системах организма.
Клинические проявления
Реактивная артропатия обычно протекает с разнообразными клиническими проявлениями, что определяет системный характер заболевания. Выделяют следующие симптомы:
- поражение суставов;
- воспаление мочеполовой системы;
- поражение позвоночника в области подвздошно-крестцовых сочленений (сакроилеит);
- внесуставные проявления со стороны кожи, слизистых оболочек, внутренних органов;
- системное воспаление тканей.
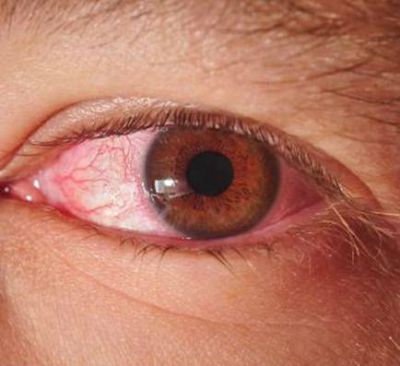
Воспаление глаз при реактивной артропатии
К обязательным клиническим проявлениям болезни относится суставной синдром. Он появляется через 2-6 недель после заражения инфекцией и развивается в коленных, голеностопных, мелких суставах стопы, реже в подвздошно-крестцовом сочленении и суставах кистей. К симптомам поражения опорно-двигательного аппарата относится:
- ассиметрия воспалительного процесса, редко в патологический процесс вовлекаются парные суставы;
- местные признаки воспаления – припухлость сочленения, покраснение кожи и повышение температуры над суставом;
- явления синовита – скопление жидкости в суставе вследствие воспаления синовиальной оболочки;
- явления периартрита – воспаление околосуставных тканей (мышц, связок, сухожилий);
- боль различной интенсивности, чаще тупая и ноющая;
- болевые ощущения возникают в покое и при движении, усиливаются в ночное время суток.
Главным признаком реактивной артропатии является суставной синдром
Остальные проявления заболевания не являются обязательными для постановки диагноза. Главным в диагностике патологии считается выявление инфекционного поражения и последующая реакция со стороны опорно-двигательного аппарата. При этом важным критерием является асептическое воспаление суставов без непосредственного влияния болезнетворных микроорганизмов. Воспалительный процесс вызывают ЦИК, которые повреждают соединительную ткань сочленений.
Поражение мочеполовой системы чаще протекает с воспалением мочеиспускательного канала (уретрита) и шейки матки (цервицита). Клинические проявления включают:
- боли в нижних отделах живота;
- слизисто-гнойные выделения из половых органов;
- чувство жжения при мочеиспускании;
- межменструальные кровотечения у женщин и кровомазанье после полового акта;
- симптомы воспаления предстательной железы и придатков яичка у мужчин.
Поражение органов зрения проявляется конъюнктивитом, увеитом, ирродициклитом. Одновременное или поочередное возникновение симптомов со стороны суставов, урогенитального тракта и глаз принято называть триадой Рейтера. Воспаление органа зрения включает следующие клинические проявления:
- слезоточивость;
- рези в глазах;
- чувство инородного тела в глазу;
- покраснение слизистой;
- светобоязнь;
- снижение остроты зрения.
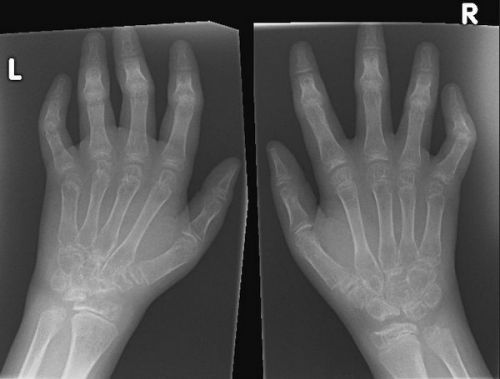
Воспалительные изменения в суставах можно выявить при проведении рентгенографии
Вовлечение в патологический процесс кожи проявляется псориатическими высыпаниями, утолщением эпидермиса на ладонях и стопах. Ногти становятся ломкими, крошатся, приобретают желтоватую окраску. Присоединение кожных поражений к триаде симптомов называют тетрадой Рейтера. В тяжелых случаях заболевание протекает с воспалительной реакцией внутренних органов – сердца (миокардит), почек (гломерулонефрит), нервной системы (менингоэнцефалит).
Диагностика
Для диагностики реактивной артропатии назначают лабораторные и инструментальные методы исследования.
Лабораторные методы исследования:
- общий анализ крови – анемия, лейкоцитоз (повышение содержания лейкоцитов), тромбоцитоз (повышение содержания тромбоцитов), ускоренная СОЭ;
- общий анализ мочи – лейкоцитурия (увеличение количества лейкоцитов), микрогематурия (появление эритроцитов), протеинурия (наличие белка), повышение плотности мочи;
- биохимический анализ крови – появление С-реактивного белка, сиаловой кислоты, серумукоидов, при этом отсутствует ревматоидный фактор;
- исследование синовиальной жидкости – повышение количества лейкоцитов за счет нейтрофилов, высокое содержание белка, помутнение жидкости, при этом возбудители не определяются;
- серологический анализ – выявление антител в крови и суставной жидкости к возбудителю инфекционного заболевания;
- мазок из влагалища и мочеиспускательного канала – выявление присутствия хламидий или уреаплазмы;
- посев кала или мокроты – обнаружение бактерий и вирусов, вызвавших инфекцию кишечника и органов дыхания;
- ПЦР-методика – выявление в исследуемой биологической жидкости генетического материала возбудителя;
- обнаружение гена HLA-B27 подтверждает предрасположенность к ревматическим заболеваниям.
Инструментальная диагностика:
- рентгенологическое обследование суставов – сужение суставной щели, эрозии хряща, разрежение костной ткани (околосуставной остеопороз), разрастание костной ткани (остеофиты);
- КТ (компьютерная томография), МРТ (магнитно-резонансная томография) – выявляет патологические изменения костей и околосуставных мягких тканей;
- артроскопия – эндоскопическое обследование внутренних структур сустава, которое помогает увидеть их изменения и получить материал для биопсии.
После всестороннего обследования назначают комплексную терапию, которая занимает 4-6 месяцев.
Лечебная тактика
Реактивная артропатия редко переходит в хроническое течение при своевременно начатой терапии и прохождении полного курса лечения под контролем врача. Консервативная терапия включает борьбу с возбудителем инфекции, устранение суставного синдрома и внесуставных проявлений патологии.
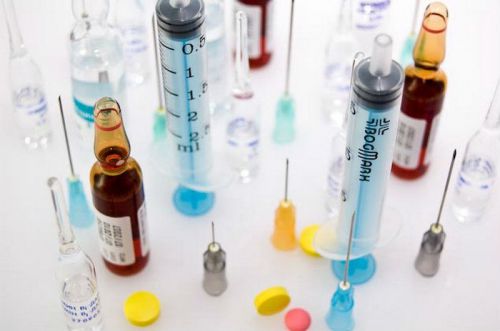
Основные группы препаратов для лечения реактивной артропатии – антибиотики, НПВС, базисные средства
Лечение болезни проводят следующими лекарственными препаратами:
- антибиотики для подавления болезнетворных бактерий – азитромицин, доксициклин, кларитромицин, офлоксацин;
- нестероидные противовоспалительные средства для снижения болевых ощущений и воспалительной реакции – нимесулид, мовалис, диклофенак, целекоксиб;
- стероидные гормоны (глюкокортикоиды) при тяжелом течении полиартрита с интенсивным болевым синдромом, явлениями синовита и периартрита – дипроспан, кеналог посредством применения внутрь и инъекций в полость сустава;
- базисные средства для предотвращения аутоиммунного поражения соединительной ткани из группы цитостатиков – метотрексат, плаквенил, сульфасалазин.
В период затихания острого процесса назначают физиопроцедуры (электрофорез, магнитотерапию, озокерит) и лечебную гимнастику для закрепления положительного эффекта медикаментозной терапии. В случае реактивной артропатии венерической природы проводят обследование и антибактериальное лечение половому партнеру для предотвращения повторного заражения.
Реактивный полиартрит относится к группе ревматических заболеваний с благоприятным исходом и редким возникновением хронического течения. Своевременная диагностика и терапия увеличивает шансы на выздоровление. Тяжелое течение болезни может вызвать анатомо-функциональные нарушения со стороны опорно-двигательного аппарата и привести к ограничению подвижности суставов.
Частые вопросы
Каковы основные симптомы реактивного полиартрита?
Основные симптомы реактивного полиартрита включают воспаление суставов, боль, отечность, ограничение подвижности, а также воспаление глаз и мочевого пузыря.
Каковы возможные причины возникновения реактивного полиартрита?
Реактивный полиартрит может возникнуть в результате инфекций, таких как кишечные инфекции или инфекции мочеполовой системы, а также после воздействия на организм определенных бактерий, таких как Хламидия или Йерсиния.
Каковы методы лечения реактивного полиартрита?
Лечение реактивного полиартрита может включать применение противовоспалительных препаратов, физиотерапию, упражнения для поддержания подвижности суставов, а также лечение основного инфекционного процесса, который может быть связан с возникновением заболевания.
Полезные советы
СОВЕТ №1
Обратитесь к ревматологу для точного диагноза и назначения соответствующего лечения. Реактивный полиартрит требует профессионального медицинского вмешательства.
СОВЕТ №2
Следите за своим образом жизни, включая здоровое питание, регулярные физические упражнения и контроль за весом. Это может помочь уменьшить воспаление и облегчить симптомы реактивного полиартрита.
СОВЕТ №3
Изучите методы управления стрессом и практикуйте их, так как стресс может усиливать симптомы реактивного полиартрита.