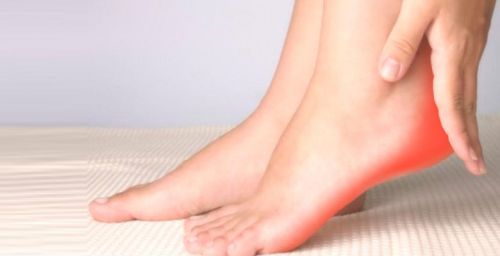
С шишками на ступнях рано или поздно сталкивается каждый человек. Они могут появляться в силу разных причин, включая ношение тесной обуви и чрезмерную физическую нагрузку на ноги. Часто бывает, что никакого беспокойства новообразования не доставляют, а со временем бесследно исчезают.
Однако наличие уплотнений может быть признаком развития вальгусной или варусной деформации, дегенеративно-деструктивного процесса в костях стоп, а также воспаления мягких тканей.
Разновидности
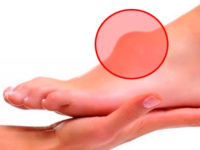
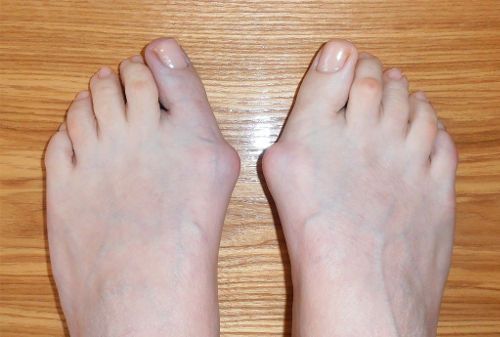
Шишка на стопе может быть проявлением вальгусной деформации, которая характеризуется отклонением большого пальца. Это наиболее распространенная патология, которой страдают преимущественно женщины. Мозоли и натоптыши тоже бывают весьма болезненными и приносят немало дискомфорта.
Среди спортсменов и любительниц высоких каблуков нередко встречаются пациенты с заболеваниями суставов, одним из симптомов которых является шишка на ступне. Нельзя исключать и кистозные образования (липомы, фибромы, атеромы), ревматизм и подагру.
Если возникла шишка на стопе сбоку, рядом с мизинцем, то можно предположить варусную деформацию Тейлора. Существует и ряд других причин появления опухоли:
- тромбофлебит;
- пяточная шпора;
- кератодермия;
- бородавки.
Клиническая картина при появлении уплотнений может отличаться локализацией болевых ощущений и размером шишечки. Если имеет место воспалительный процесс, то его симптомы могут усиливаться при ходьбе и движениях.
Уплотнения на стопах чаще возникают у женщин, что объясняется их пристрастием к ношению туфель на шпильках и модельной обуви, чрезмерно сжимающей ноги
Тромбофлебит
Тромбофлебит стоп встречается достаточно часто и является осложнением варикозной болезни. Развивается в течение нескольких дней при условии неподвижности – например, во время послеоперационного периода или после перенесенного инсульта. Шишка на стопе сверху на подъеме является наиболее характерным признаком для острого тромбофлебита.
Кроме припухлости, вызванной воспаленной веной, есть и другие симптомы:
- покраснение или посинение кожного покрова;
- боль при нажатии и отечность;
- пигментация в пораженной области из-за нарушения питания тканей.
Все эти признаки сопровождают тромбофлебит поверхностных вен, при поражении глубоких вен симптоматика будет выражена гораздо сильнее, и потребуется срочная госпитализация. Лечение тромбофлебита может проводиться консервативными методами, но в некоторых случаях пациенту делают хирургическую операцию.
Показаниями для ее проведения являются:
- восходящий характер патологии, когда воспалительный процесс распространяется вверх по ходу вен;
- угроза тромбоэмболии легочной артерии;
- если у пациента уже были приступы острого тромбофлебита;
- при отрыве тромба от венозной стенки и приближении его к месту соединения поверхностных и глубоких вен.
Хирургия как метод лечения не рассматривается при поздних стадиях варикозной болезни, тяжелых патологиях сердечно-сосудистой системы, а также во время беременности. В случае воспаления кожных покровов (рожа, экзема) операция также не проводится.
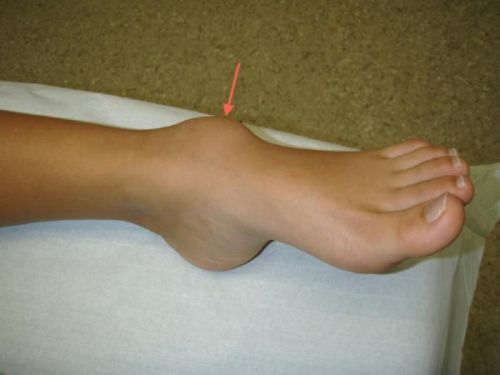
Чаще всего гигромы обнаруживаются на голеностопе, при этом размер новообразования варьируется от нескольких миллиметров до 7 см и более
Гигрома
Шишка на подъеме стопы может оказаться гигромой – доброкачественным новообразованием с серозным содержимым. Чаще всего гигромы появляются на фоне плоскостопия, что обусловлено слабой развитостью свода ступни. Из-за снижения амортизационной функции увеличивается нагрузка на суставы, которые постоянно травмируются.
Вследствие регулярной травматизации и нарушения целостности синовиальной оболочки суставной капсулы функциональная секреторная ткань заменяется соединительной. Образовавшийся рубец заполняет собой появившийся дефект, но не выдерживает давления и нагрузки. В результате этот новый участок начинает выходить за пределы капсулы, а рядом формируется дополнительная патологическая полость – гигрома.
Обнаружить гигрому можно на подошве стопы или ближе к голеностопному суставу, причем вначале она может никак не проявляться. Однако дискомфорт при движениях все-таки будет заметным, несмотря на отсутствие воспаления.
В большинстве случаев жалобы пациентов сводятся к тому, что киста неэстетично выглядит и мешает при ходьбе. Однако при достижении больших размеров эти образования начинают давить на нервные окончания и кровеносные сосуды, что вызывает и другие симптомы. Вследствие компрессии окружающих тканей или воспалительного процесса в синовиальном влагалище сухожилия, суставной капсуле может наблюдаться:
- болевой синдром средней интенсивности в области шишки и рядом с ней;
- повышение температуры тела до 37,5°;
- скованность движений и высокая температура тела (до 40°) при гнойном воспалении.
Шпора на пятке формируется на фоне дегенеративно-воспалительного процесса мягких тканей, которые окружают пяточный бугор
Наиболее эффективным методом лечения является хирургическое удаление гигромы, поскольку консервативная терапия в данном случае бесполезна.
Пяточная шпора
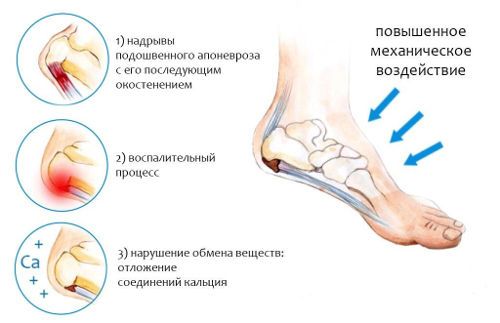
Шишки на стопе снизу возникают при воспалении мышц и связок в пяточной области, что может свидетельствовать о развитии фасциита. Следствием этой патологии являются костные разрастания, называемые в народе «пяточной шпорой». Поскольку наросты имеют форму шипа, они имеют свойство врезаться в мягкие ткани ног и травмировать их. Этот процесс вызывает болезненность, причем достаточно сильную.
В группе риска – городские жители преимущественно женского пола. Причин появления пяточной шпоры довольно много, но основной из них считается врожденная слабость связочного аппарата стоп. Кроме того, существует ряд факторов, которые в значительной степени способствуют развитию данной патологии. К ним относится:
- плоскостопие – прямое следствие слабых связок ступни, а при утолщении свода нарушается правильное распределение нагрузки. Пятка страдает больше всего, поскольку основное давление приходится именно на нее;
- травмы пяточной кости – например, после падения с большой высоты или вследствие получения прямого удара;
- растяжение связок;
- суставные патологии;
- физические перегрузки – долгое хождение на высоких каблуках, интенсивные спортивные тренировки, профессиональные обязанности, при выполнении которых человек вынужден подолгу оставаться на ногах;
- нарушение обмена веществ;
- болезни сосудов – атеросклероз, диабет;
- перенесенные инфекции;
- пожилой возраст.
Все вышеперечисленные факторы и болезни приводят к очень медленному заживлению микротравм, которые возникают в процессе ходьбы и двигательной активности. Этим обусловлен асептический воспалительный процесс, сопровождаемый болевым синдромом.
Лечить пяточную шпору нужно обязательно, так как самостоятельно она не проходит и значительно снижает качество жизни пациента
Вследствие воспаления мышц и слизистой сумки над пяточным бугром в межклеточном пространстве накапливается жидкость, и нарушается кровообращение. На пяточной кости начинают откладываться кальциевые соли, что и способствует появлению остеофита в виде шипа или клюва.
Основным симптомом шишки на ногах при пяточной шпоре является боль – резкая и мучительная. Стоит отметить, что припухлость может быть совсем небольшой или даже вовсе отсутствовать. Однако по утрам, когда человек встает на ноги, пятка начинает болеть сразу же.
Днем становится немного легче, а к вечеру ситуация опять ухудшается: болевой синдром принимает режущий характер и может распространяться на всю стопу. Пяточная шпора обычно вырастает только на одной ноге, но встречается и двустороннее поражение.
Если появилась шпора, то необходимо пройти обследование для выявления системных заболеваний. Своевременное лечение сопутствующих патологий приводит к полному исчезновению симптомов.
Чтобы уменьшить болезненность, наряду с медикаментозными препаратами используют ортопедические изделия – бандажи. Они препятствуют разрывам фасции и ускоряют выздоровление.
Вальгусную деформацию, при которой регистрируется сильное отклонение большого пальца, лечат только хирургическим методом
Вальгусная деформация
Вальгус стоп является наиболее распространенным ортопедическим заболеванием, которое характеризуется изменением первого плюснефалангового сустава. В результате отклонения большого пальца внутрь образуется так называемая «косточка» – шишка на верхней части стопы.
Вальгусная деформация не только портит внешний вид, но и нарушает все структуры ступни: связочно-сухожильные, мышечные и костные. Шишка, которая появляется с внутренней стороны стопы, мешает носить любимую обувь и болит.
Лечение патологии, возникшей у ребенка, приводит к полному выздоровлению. Для взрослых прогноз не столь оптимистичен, поскольку скелет уже полностью сформирован. Однако существуют методы, с помощью которых можно скорректировать состояние, замедлив прогрессирование деформации.
Устранить болезненность, повысить мышечный тонус и укрепить связочный аппарат помогают следующие мероприятия:
- использование ортопедических приспособлений – стелек, подпяточников, ночных бандажей;
- занятия лечебной физкультурой;
- массаж, гидромассаж;
- миостимуляция мышц голеностопа;
- физиолечение;
- иглоукалывание.
В случае тяжелой деформации прибегают к хирургическому лечению.
Деформация Тейлора
Название этой деформации – «Tailor» – переводится с английского как «портной» и известно еще со времен средневековья, когда портные и их подмастерья занимались своим делом сидя на полу со скрещенными ногами. Стопа портного – это отклонение последней, пятой плюсневой кости кнаружи, а мизинец при этом искривлен вовнутрь.
Традиционная поза «по-турецки», распространенная среди портных, помогала сохранить чистоту изделий, а общий помост позволял сэкономить место
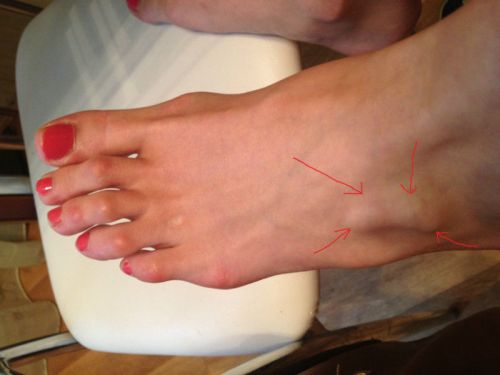
В результате смещения костей формируется болезненная шишка с внешней стороны стопы, внизу мизинца. Деформация Тейлора встречается несколько реже, чем вальгус, однако симптомы у этих патологий схожие:
- поперечный свод ступни расширен;
- в области сочленения мизинца с костью плюсны наблюдается покраснение и отечность;
- мягкие ткани на тыльной стороне стопы утолщаются;
- рядом с мизинцем часто образуются мозоли, которые причиняют боль и дискомфорт;
- увеличенный сустав мешает ходить, а при контакте с обувью сильно болит.
Основной причиной данного типа деформации является, как и при вальгусе, наследственная слабость связочного аппарата. Спровоцировать развитие стопы Тейлора могут и такие факторы:
- анатомические особенности строения передней части стопы – гипертрофированные мягкие ткани, большие размеры головки пятой плюсневой кости, а также ее подошвенное сгибание;
- прогрессирующее плоскостопие;
- чрезмерная ротация сустава;
- травмы, в результате которых кости срослись неправильно.
Деформация Тейлора лечится консервативными методами, главным условием успешной терапии является ношение правильной обуви и использование ортопедических вставок, а также снижение физической нагрузки на стопы.
Для разгрузки стоп рекомендуется носить обувь с широким носком на небольшом каблуке. Идеальным решением станет специальная ортопедическая обувь, обычные туфли или ботинки можно дополнять стельками с выпуклостью посередине. Такие прокладки могут быть из разных материалов – у одних вверху кожа, а в середине пластиковый каркас, у других поддержку свода обеспечивает мягкий латексный вкладыш.
С выбором стелек поможет разобраться врач-ортопед, который даст необходимые рекомендации и назначит при необходимости прием лекарственных средств. При болевом синдроме и воспалении эффективны препараты НПВС, сильные боли купируются инъекциями кортикостероидов.
Чтобы сохранить здоровье стоп надолго, нужно придерживаться элементарных правил профилактики – носить удобную обувь соответственно своему размеру, не перегружать нижние конечности, заниматься физкультурой и помнить о гигиене. А если появилась шишка, которая доставляет дискомфорт, то лучше не терять времени и посетить кабинет врача.
Частые вопросы
Каковы причины появления шишек на стопе?
Шишки на стопе могут появиться из-за натирания обуви, плоскостопия, ревматоидного артрита, мозолей или бурсита.
Как можно предотвратить появление шишек на стопе?
Для предотвращения появления шишек на стопе рекомендуется носить удобную обувь, использовать подошвы с амортизацией, регулярно заботиться о ногах, избегать длительного ношения высоких каблуков.
Какие методы лечения шишек на стопе существуют?
Лечение шишек на стопе может включать в себя применение ортопедических стелек, мазей, физиотерапию, хирургическое вмешательство в случае необходимости.
Полезные советы
СОВЕТ №1
При наличии шишек на стопе рекомендуется обратиться к врачу-педиатру или ортопеду для проведения осмотра и установления точного диагноза.
СОВЕТ №2
Избегайте ношения неудобной или тесной обуви, так как это может усугубить проблему с шишками на стопе.