Ладьевидная кость стопы является структурной составляющей предплюсны. Эта кость слегка уплощена в передней и задней части и расположена вблизи внутреннего края стопы. При повреждениях и патологиях ладьевидной кости может нарушиться двигательная активность голеностопного сустава. Поэтому необходимо своевременно лечить все патологии костей.
Анатомическое строение ладьевидной кости
Ладьевидная кость самая маленькая среди 26 костей стопы, но играет важную роль, так как к ней прикреплено заднеберцовое мышечное сухожилие, поддерживающее свод стопы. Ладьевидная кость располагается возле кубовидной и тремя клиновидными костями, которые находятся поблизости от внутреннего края стопы.
У данной кости отсутствует зона роста, и наиболее часто она появляется в первые четыре года жизни из определенной точки окостенения на стопе. У девочек замещение хрящевых тканей костными происходит на 1 год раньше, чем у мальчиков, однако у них патологии встречаются в 5 раз чаще.
Задняя поверхность ладьевидной кости немного вогнута и соединяется с головкой таранной кости, а спереди находится суставная поверхность клиновидной формы, обеспечивающая сочленение с тремя клиновидными костями.
Строение стопы
Латеральная поверхность имеет соединение с кубовидной костью, а в медиальном нижнем вогнутом отделе кости присутствует небольшая бугристость, пальпируемая через кожу.
Характерно, что не у всех людей присутствует одинаковое число костей стопы, и в этом отделе могут образовываться добавочные костные фрагменты, которые при объединении с другими способны образовать одну кость большого размера. В некоторых случаях это способно спровоцировать развитие патологических процессов.
Добавочная ладьевидная кость, расположенная справа от прикрепленного к ладьевидной кости сухожилия, считается аномалией врожденного характера, но наиболее часто полное созревание голеностопного сустава приводит к сращиванию ладьевидной и добавочной костей с исчезновением костного фрагмента. Если отсутствует срастание, выполняется их принудительное соединение с помощью хрящевой или фиброзной ткани.
Наиболее частые патологии
Среди патологических процессов, которые вызваны разрастанием или повреждением ладьевидной кости, чаще всего встречаются следующие:
Переломы
Достаточно часто встречается перелом ладьевидной кости стопы, который классифицируется как костное повреждение в средней части стопы.
Существует несколько причин перелома:
- Прямая травма. Появляется в результате падений тяжелых предметов на стопу. При таких травмах переломы носят сочетанный характер. Поражается не только ладьевидная, но и кубовидная кость.
- Непрямая травма. Развивается в результате сильных сгибаний стопы в подошве, что приводит к сжатию ладьевидной кости между таранной и клиновидными. Такая травма может развиваться в двух вариантах: с полным или частичным отрывом кости.
- ДТП: повреждения, полученные в результате транспортных происшествий, чаще всего приводят к компрессионному перелому. При этом отсутствует смещение, а кость располагается в правильном положении.
- Усталостный перелом. Такая форма повреждения в большинстве случаев встречается среди профессиональных спортсменов (гимнастов, танцоров, фигуристов и т.д.). Кроме того, усталостный перелом может быть вызван ранними нагрузками на стопу в реабилитационном периоде после проведения интенсивной терапии.
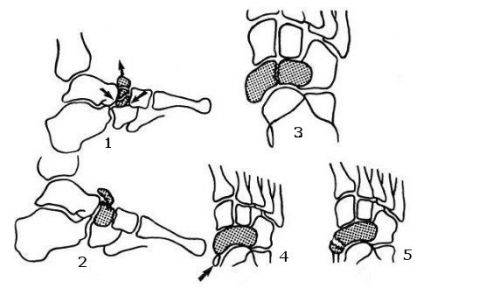
Переломы ладьевидной кости (1 — компрессионный, 2 — отрыв горизонтальной пластины, 3 — сагиттальное направление перелома, 4 — большеберцовая наружная дополнительная косточка ближе к внутреннему краю ладьевидной кости, 5 — фрагментарный отрыв бугристости в месте прикрепления к большеберцовой мышце)
Помимо переломов, при повреждениях и растяжениях фиброзного соединения образуется свободное пространство между костями, являющееся источником болезненности при ходьбе и повышенных нагрузках на стопу. При этом учитывается, что фиброзная ткань длительно заживает, поэтому требуется полное обездвиживание пациента.
Симптоматика переломов
При переломах в первую очередь появляются боли ладьевидной кости, а также отек мягких тканей в месте перелома, который в дальнейшем распространяется на голеностопный сустав.
Если в результате перелома кости возник вывих (или подвывих) на тыльной стороне стопы, в месте отека пальпируется бугристость, которая заметно выпирает. При изолированных отрывах костных осколков болевая симптоматика и наиболее выраженный отек локализуются в нижнемедиальной области бугристости.
При переломе ладьевидной кости пациент старается не наступать на травмированную стопу, перенося всю массу тела на пятку. При любых нагрузках на кости плюсны возникает острая боль, отдающая в голеностоп.
Диагностика
Подтверждение диагноза основывается на результатах анамнестического опроса, визуального осмотра, жалоб пациента и пальпации поврежденной области. В сложных случаях назначается рентгенологическое исследование, сцинтиография (получение двухмерных изображений в результате введения радиоактивных изотопов в организм), МРТ и КТ.
Визуальные признаки повреждения ступни
Лечение
Лечение переломов ладьевидной кости обусловлено тяжестью повреждения. При закрытых переломах, не осложненных смещением костных фрагментов, рекомендуется наложение циркулярной гипсовой повязки с обязательным моделированием нижнего свода стопы. Помимо этого, врач устанавливает специальный супинатор для предупреждения уплощения свода стопы.
При переломах со смещениями выполняется первоначальная репозиция костных отломков, в ходе которой может быть применен как общий наркоз, так и местное обезболивание. При репозиции ногу сгибают в колене, а стопу располагают в горизонтальном положении. Для более корректного выполнения к репозиции привлекаются не менее двух врачей.
Сочетание вывихов и переломов ладьевидной косточки предусматривает использование специальной конструкции в виде спиц из медицинской стали, одна из которых выводится сквозь кость пятки, а вторая – через головки плюсны. Этот способ лечения выполняется с использованием общего наркоза.
Срок лечения переломов зависит от тяжести повреждения. В среднем восстановительный период занимает от 6 до 9 недель, а при необходимости выполняется иммобилизация поврежденной конечности. Лечение и восстановление проводится под регулярным рентгенологическим контролем.
Для эффективного восстановления функциональности стопы после повреждений важна ранняя диагностика и своевременное лечение. При этом важно учитывать, что все кости ступни взаимосвязаны между собой и если эта система нарушается, то сбой отмечается во всем суставе. Врачи крайне редко принимают решение о полном удалении поврежденной кости, так как это может привести к искривлению и деформированию стопы.
Болезнь Келера
Эта патология характеризуется несколькими стадиями некротических поражений ладьевидной кости. В медицинской практике это заболевание классифицируется как остеохондропатия, при развитии которой под воздействием негативных проявлений костные ткани постепенно разрушаются, а затем достаточно медленно восстанавливаются.
Рентгеновский снимок поражения кости при остеохондропатии
Заболевание чаще всего развивается в юношеском и детском возрасте, в основном у девочек. У взрослых болезнь Келера 4 стадии встречается крайне редко. В ходе нарастания негативной симптоматики происходит снижение кровотока, что ведет к кислородному голоданию тканей и недостаточному поступлению веществ, обеспечивающих нормальное функционирование сустава.
Причины болезни
Основными причинами развития остеохондропатии могут стать следующие состояния:
- систематическая травматизация нижних конечностей;
- нарушения работы эндокринных желез (диабет, тиреотоксикоз, гипотиреоз и т.д.);
- наследственная предрасположенность;
- ношение тесной неудобной обуви и плоскостопие.
Тиреотокикоз (диффузный токсический зоб) способен спровоцировать развитие остеохондропатии
Начальная стадия заболевания может протекать бессимптомно, при этом поражаются сразу обе ноги. Боли возникают только при повышенных нагрузках на переднюю часть стопы, однако по мере прогрессирования остеохондропатии боль носит постоянный характер.
В месте разрушения костных тканей появляется отечность, а ношение обуви с плоской подошвой или ходьба босиком сопровождается ярко выраженной болевой симптоматикой. Средним сроком прогрессирования болезни считается 2-3 года. В дальнейшем боль может постепенно снижаться, а поврежденные ткани медленно восстанавливаются. При этом следует учитывать, что при поражении сочленений боли возобновляются с новой силой.
Симптоматика
Выраженность симптоматики заболевания зависит от типа остеохондропатии:
- Патологии 1 типа развиваются у детей 3-7 лет. При этом мальчики болеют гораздо чаще. При этой степени заболевания поражение тканей сопровождается опухолью сустава, болезненностью в месте воспаления, односторонней хромотой и затруднениями передвижений. Эта стадия длится не более 12 месяцев.
- Болезнь 2 типа характерна для девушек 12-15 лет и, как правило, носит двухсторонний характер. В этом случае появляется дискомфорт во время ходьбы, боли и хромота. Длительность течения этой стадии в среднем составляет 1 – 2 года.
В зависимости от того, насколько разрушена кость, а также опираясь на симптоматику и диагностику, врач назначает дальнейшую терапию для того, чтобы сохранить и восстановить функциональность сустава.
Диагностика и лечение
Подтверждение остеохондропатии основывается на анамнестических данных и тщательном анализе рентгенологического исследования.
Лечение предусматривает обязательное использование гипсовой повязки, что позволяет снизить нагрузку на сустав и обеспечить максимальную поддержку и фиксацию стопы. Средняя продолжительность ношения повязки составляет около 1, 5- 2 месяцев.
Добавочная ладьевидная кость
Появление добавочной ладьевидной кости является дополнительной проблемой, которая наблюдается не у всех людей, а только при разрастании этой кости в результате нарушений фиброзного соединения добавочной и основной ладьевидной кости. Подобное состояние может быть вызвано повреждениями этой области.
Разросшаяся дополнительная ладьевидная кость способна привести к механическому травмированию стопы в результате того, что задняя большеберцовая мышца ног при ходьбе подтягивает добавочную ладьевидную кость, чтобы увеличить амплитуду движений. При этом фиброзные ткани длительно заживают, что обусловлено постоянным движением.
Симптомы
Основным проявлением этой патологии является боль. При случайном обнаружении во время рентгенологического обследования дополнительной кости, которая не беспокоит пациента, специфического лечения не требуется. Как правило, боль локализуется на внутренней области ступни и усиливается при ходьбе.
Диагноз
Диагноз ставится на основании анамнеза и медицинского осмотра. При необходимости назначается рентгенологическое обследование, которое чаще всего подтверждает наличие повреждения добавочной ладьевидной кости и ее повреждения, что обусловлено травмой.
Лечение
При болезненности и рентгенологически подтвержденной диагностике рекомендуется гипсовая иммобилизация стопы или ношение специальной фиксирующей шины. Это обусловлено необходимостью обездвиживания фиброзного соединения.
Иммобилизация стопы с помощью шины
При сильных болях назначаются НПВС, к которым относятся Диклоген, Индометацин, Кетотифен, Вольтарен и т.д. После купирования болей прием НПВС нецелесообразен. В дальнейшем для снижения нагрузки на свод стопы и предупреждения обострений рекомендуется использование супинаторов.
В большинстве случаев при добавочной ладьевидной кости используется традиционная терапия и только в крайнем случае, при отсутствии положительного эффекта и сохранении болевой симптоматики, рекомендуется хирургическое вмешательство.
Наиболее распространенным оперативным способом лечения при патологиях кости является операция Киднера. В ходе ее выполнения производится небольшой надрез, через который удаляется дополнительный отросток. При этом заднеберцовое сухожилие плотно прижимается к ладьевидной кости. В послеоперационном периоде стопа и голеностоп иммобилизируются.
Для снижения риска переломов и различного рода травм в области стопы и ладьевидной кости необходимо внимательное отношение к состоянию нижних конечностей. Важно правильно подобрать обувь, лучше всего из натуральных материалов, которые обладают хорошим влаго- и воздухообменом.
Исключаются повышенные нагрузки на стопу, следует нормализировать питание, исключив из него высококалорийные, соленые и жирные продукты. Достаточно хороший эффект наблюдается при ножных ваннах с добавлением морской соли и целебных трав (ромашки, череды и т.д.).
Необходимо помнить, что при любых неприятных ощущениях в ступнях, особенно если они сопровождаются болевой симптоматикой, ограничением подвижности и отеками, нужно незамедлительно обратиться в медицинское учреждение для консультации с врачом. Адекватная терапия назначается только после тщательной диагностики. Самостоятельное лечение может привести к различным осложнениям.
Частые вопросы
Какова основная функция ладьевидной кости стопы?
Основная функция ладьевидной кости стопы заключается в поддержании и передаче веса тела при ходьбе и стоянии. Она также участвует в амортизации ударов при ходьбе.
Какие проблемы могут возникнуть при повреждении ладьевидной кости стопы?
Повреждение ладьевидной кости стопы может привести к болям при ходьбе, ограничению подвижности стопы, артриту и другим проблемам со стопой и голеностопным суставом.
Полезные советы
СОВЕТ №1
При возникновении боли или дискомфорта в области ладьевидной кости стопы, обратитесь к врачу-ортопеду для профессиональной консультации и диагностики.
СОВЕТ №2
Избегайте нагрузок на стопу и ладьевидную кость в течение периода лечения. Используйте ортопедическую обувь или стельки для снижения давления на эту область.
СОВЕТ №3
При лечении болезней ладьевидной кости стопы следуйте рекомендациям врача относительно режима физической активности, лечебных упражнений и применения лекарственных препаратов.